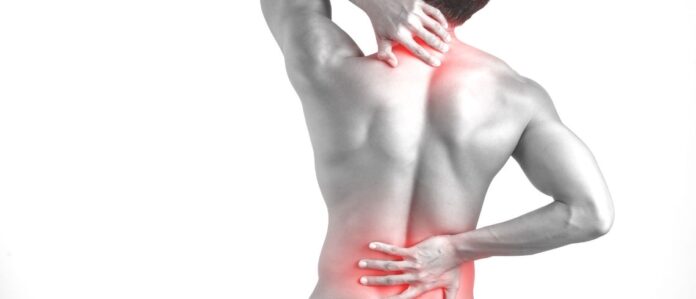
Desde el lumbago hasta la bursitis, la clave para una recuperación efectiva y sin bisturí se encuentra en un diagnóstico temprano y un enfoque integral que combine kinesioterapia, prevención de sobrecarga y fortalecimiento muscular.
El dolor crónico afecta a más de cinco millones de personas en Chile —el 32% de la población—, y se define como aquel que persiste por más de tres meses. Sus consecuencias son amplias: disminución de la calidad de vida, impacto emocional y psicológico, pérdida de productividad, entre otras.
Puede presentarse en distintas partes del cuerpo, siendo las más frecuentes, la espalda, los hombros y las rodillas. En el caso de estas últimas, las lesiones más comunes incluyen desgarros de meniscos, tendinitis patelar, lesiones de ligamentos o desgaste articular como la osteoartritis. “Son patologías que afectan tanto a deportistas como a personas mayores o con hábitos sedentarios, y no siempre requieren cirugía”, indica la doctora Begoña Zubieta, médico del deporte de la Clínica de Recuperación de Lesiones (CRL).
Asimismo, una afección común es la bursitis, inflamación de pequeñas bolsas (bursas) que amortiguan el roce entre músculos y huesos. Suele presentarse en hombros, caderas, codos y rodillas, especialmente en personas que realizan movimientos repetitivos o reciben golpes directos.
Dolor lumbar: una de las principales causas de discapacidad
Según el estudio Global Burden of Disease de 2021, el dolor lumbar es una de las causas más comunes de discapacidad a nivel mundial y se estima que para 2050 habrá más 800 millones de personas viviendo con este dolor.
En Chile, estudios recientes revelan que cerca del 70% de la población ha sufrido dolor lumbar en algún momento de su vida, siendo el lumbago y la ciática dos de las causas de consulta médica más comunes. El lumbago se caracteriza por un dolor localizado en la zona lumbar, generalmente asociado a discopatías o contracturas musculares. En cambio, la ciática se produce por una irritación del nervio ciático, lo que provoca un dolor que puede irradiarse hacia una o ambas piernas.
Su origen suele ser multifactorial. Entre los principales factores se encuentran los ocupacionales (como el levantamiento de peso o estar mucho tiempo sentado), biomecánicos (mala postura, debilidad muscular), individuales (edad avanzada, antecedentes personales y familiares), de estilo de vida (sedentarismo, tabaquismo, mala calidad del sueño) y psicosociales (estrés, depresión, ansiedad).
“La prevención del dolor lumbar también debe abordar todos estos factores. Lo que tiene mayor impacto es el cambio de estilo de vida, en especial la incorporación de actividad física regular enfocada en el fortalecimiento muscular general. Una espalda fuerte y estable puede resistir mejor las exigencias del día a día sin generar dolor ni limitaciones funcionales”, señala Zubieta.
Alternativas de tratamiento
“Hoy contamos con herramientas innovadoras para tratar lesiones musculoesqueléticas sin necesidad de una intervención quirúrgica, siempre y cuando se actúe a tiempo y con un enfoque integral”, señala la doctora.
Dependiendo de la causa, existen diversas alternativas terapéuticas. El pilar fundamental es la kinesioterapia, con énfasis en la estabilidad y fortalecimiento de la región lumbopélvica, además de la corrección de los patrones de movimiento de la columna.
A ello se suma la fisioterapia invasiva, que incluye técnicas como la electrólisis percutánea —para tratar tendinopatías y daños crónicos en tejidos blandos— y la neuromodulación percutánea, útil para el manejo del dolor neuropático, como el originado por hernias lumbares.
También se utilizan diferentes tipos de infiltraciones, según los objetivos terapéuticos: desde corticoides por su efecto antiinflamatorio, hasta opciones regenerativas como el plasma rico en plaquetas (PRP), ozonoterapia y ácido hialurónico, con beneficios condroprotectores.
“El objetivo es aliviar el dolor, reducir la inflamación y facilitar una rehabilitación que permita retomar la vida cotidiana y deportiva con seguridad”, asegura la especialista.
Recomendaciones para el futuro del paciente
Otro foco principal es la prevención de futuras lesiones. Para ello, se recomienda mantener una buena condición física general, fortalecer los grupos musculares implicados, y evitar el sobreesfuerzo y la vida sedentaria. También es clave realizar pausas activas en el trabajo y utilizar equipamiento ergonómico en labores repetitivas.
«La recuperación no termina cuando desaparece el dolor. Un seguimiento profesional, cambios en el estilo de vida y la incorporación de actividad física supervisada son fundamentales para evitar recaídas», concluye la doctora Begoña Zubieta.